马颖颖 司蓓
聊城市第三人民医院神经外科 252000
垂体瘤属于一组从垂体前叶至后叶及颅咽管上皮残余细胞发生的肿瘤,多发于颅内鞍区,极易挤压垂体及神经等脑部组织〔1〕。垂体瘤临床多表现为激素分泌异常症候群、神经纤维刺激症、垂体卒中、垂体前叶功能减退、视神经束压迫症等,导致患者腺体功能损伤,进而出现肢端肥大、闭经、不育、视力减退、视野缺损、眼底改变、水肿及便秘等症状。内镜下经鼻碟入路垂体切除术具有创伤性小、术后恢复快及术野清晰等优势,目前是临床垂体瘤患者的首选治疗手段〔2〕。由于垂体瘤生长部位特殊,临近颅脑两侧颈内血管,动眼神经及外展神经等特殊组织成分,增加手术难度与并发症风险,其中颅内感染属垂体瘤患者常见并发症〔3〕。有关研究表明,颅内感染可直接减缓患者的康复进程,增加患者住院时间与疾病痛苦,严重者可殃及患者生命〔4〕。鉴于术后发生颅内感染问题,本研究回顾性分析187例经鼻蝶入路垂体瘤切除患者的临床资料,探讨其术后发生颅内感染的相关危险因素,提出针对性处理措施,为降低经鼻蝶入路垂体瘤切除患者术后颅内感染发生率提供可借鉴性依据。
1 对象与方法
1.1 研究对象
回顾性选取2018年1月至2020年1月聊城市第三人民医院收治的经鼻蝶入路垂体瘤切除患者187例,其中男93例,女94例;年龄18~75岁,平均(55.67±5.68)岁;病程3~24个月,平均(13.52±6.71)个月;文化程度:初中及以下62例,高中64例,大专以上61例。纳入标准:①年龄18~75岁,②在该院行经鼻碟入路垂体瘤切除患者,③术前无颅内感染者,④临床资料完整,⑤具有正常的认知能力,⑥术后能定期随访复查者,⑦意识清醒能够独立完成各项问卷调查者,⑧对本研究知情且自愿参与者。排除标准:①合并心、肝、肺等脏器功能损伤者,②既往有精神疾病史或心理障碍者,③具有认知障碍者,④术前合并脑膜炎、脑脓肿等颅内感染者,⑤临床资料不齐者且无法随访者。
1.2 方法
1.2.1研究方法 用自拟一般资料调查问卷收集患者资料,包括性别、年龄、病程、基础疾病(糖尿病、高血压)、肿瘤类型、术前垂体功能低下、激素使用情况、术前抗菌药物、肿瘤直径、术中出血量、手术时间、脑脊液漏、留置引流管、二次手术、白蛋白水平、鞍隔破损、切口类型、ICU住院时间等。
1.2.2颅内感染诊断标准〔5〕①术后出现持续高温,且脑膜刺激征呈阳性反应;②脑脊液细菌培养呈阳性,且连续两次均为同一菌株;③脑脊液常规检查结果显示性状浑浊,白细胞>10×106/L,中性粒细胞数目比例>75%;④脑脊液糖定量检测<1.9 mmol/L,脑脊液蛋白定量>2 200 mg/L。
1.3 统计学处理
2 结果
2.1 经鼻蝶入路垂体瘤切除患者术后发生颅内感染
经鼻蝶入路垂体瘤切除患者术后1~3 d发生颅内感染6例(3.21%),术后4~7 d 7例(3.74%),术后1 w至出院5例(2.64%),经鼻蝶入路垂体瘤切除患者术后住院期间发生颅内感染18例(9.63%)。
2.2 经鼻蝶入路垂体瘤切除患者术后发生颅内感染的单因素分析
对经鼻蝶入路垂体瘤切除患者术后发生颅内感染的相关影响因素进行单因素分析显示,年龄、基础疾病、使用激素、术前应用抗菌药物、手术时间、脑脊液漏、留置引流管、二次手术、鞍隔破损、ICU住院时间均为影响中经鼻蝶入路垂体瘤切除患者术后发生颅内感染的相关因素(均P<0.05)。见表1。
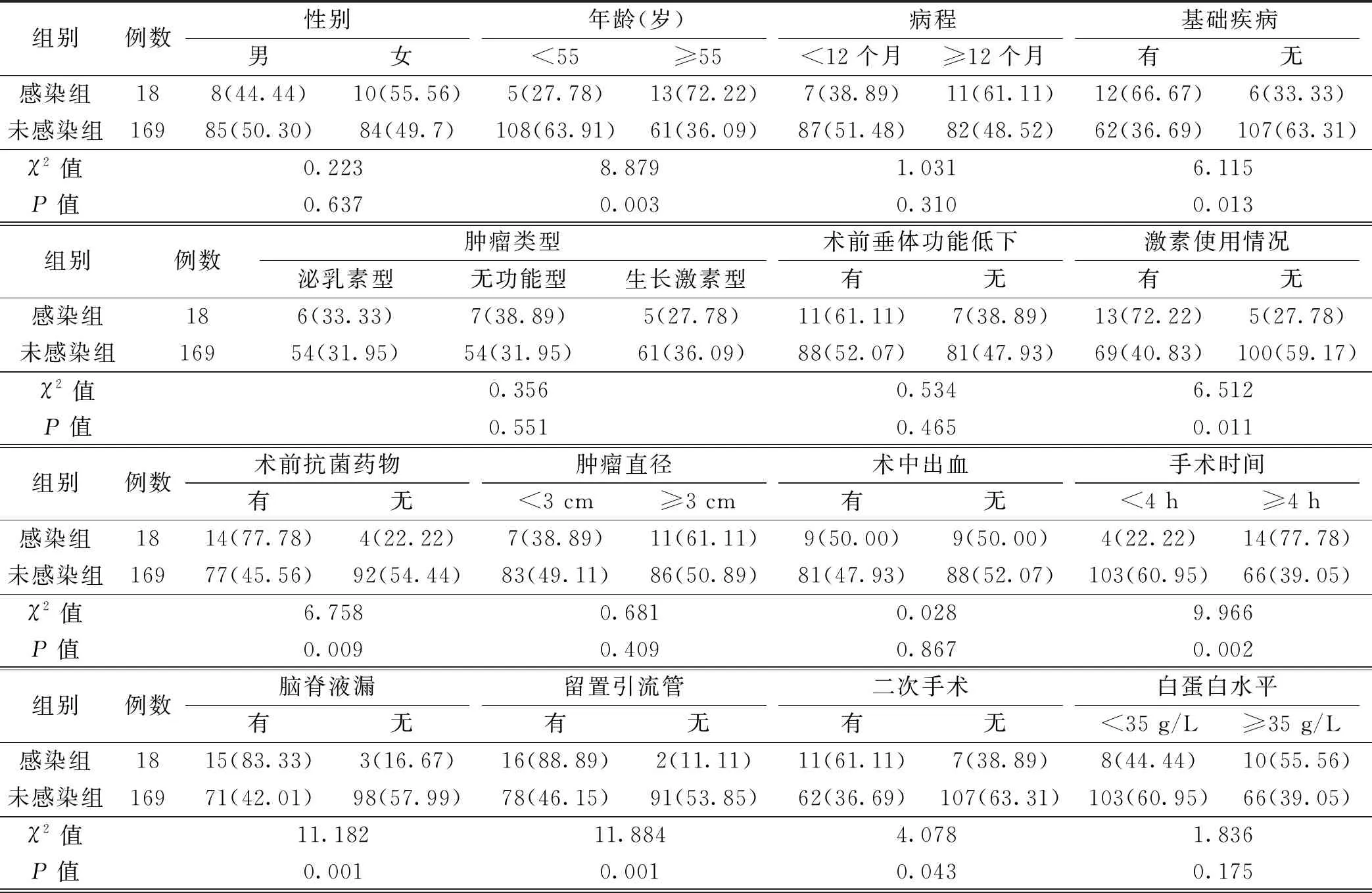
表1 经鼻蝶入路垂体瘤切除患者术后发生颅内感染的单因素分析〔n(%)〕
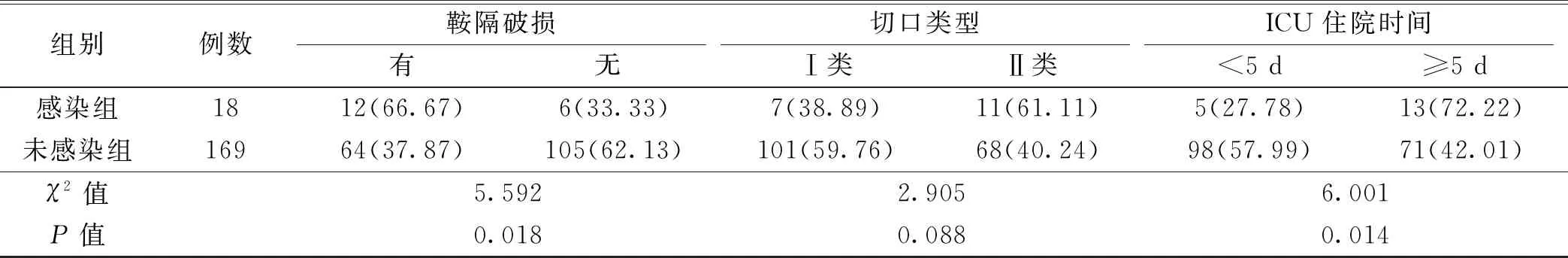
续表1 经鼻蝶入路垂体瘤切除患者术后发生颅内感染的单因素分析〔n(%)〕
2.3 经鼻蝶入路垂体瘤切除患者术后发生颅内感染的多因素回归分析
将经鼻蝶入路垂体瘤切除患者术后发生颅内感染作为因变量,以单因素分析得出的有意义的影响因素作为自变量进行COX回归分析,赋值情况见表2。
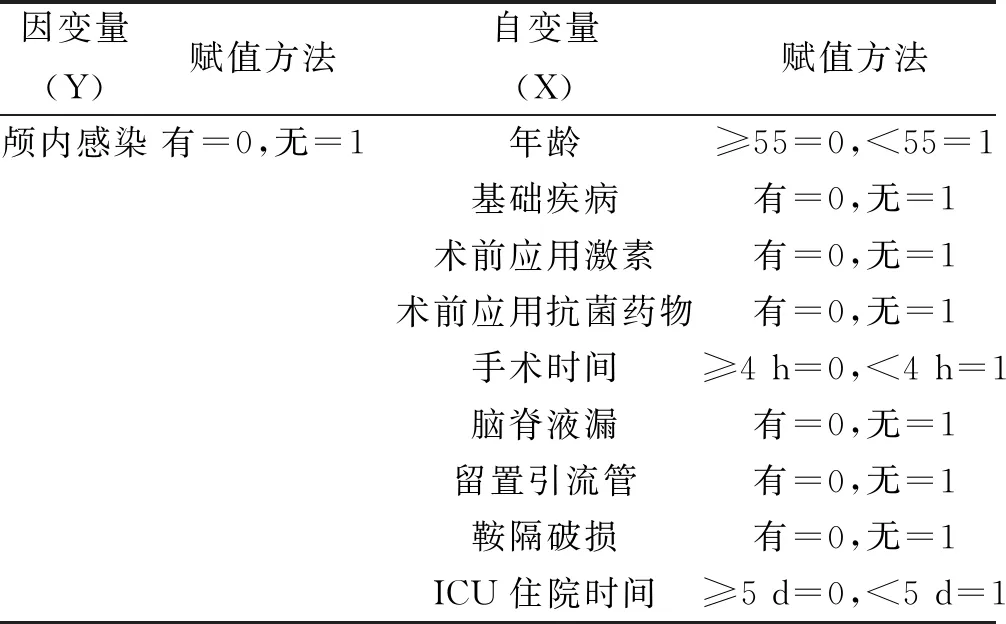
表2 经鼻蝶入路垂体瘤切除患者术后发生颅内感染 影响的变量赋值
多因素回归分析结果显示,手术时间、脑脊液漏、留置引流管均为经鼻蝶入路垂体瘤切除患者术后发生颅内感染的危险因素(均P<0.05)。见表3。
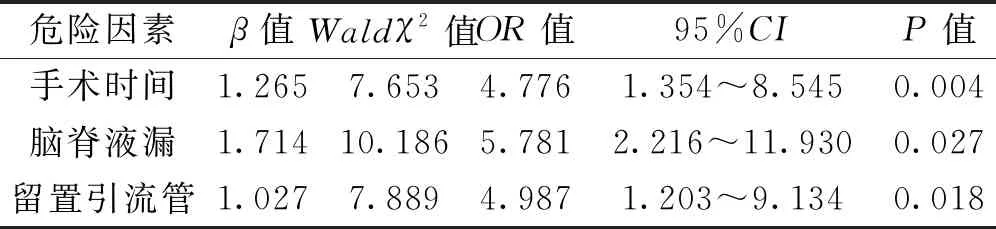
表3 经鼻蝶入路垂体瘤切除患者术后发生颅内感染的多因素回归分析
3 讨论
大量研究表明,经鼻蝶入路垂体瘤切除术患者术后发生颅内感染可增加其机体功能恢复难度与治疗风险,给患者带来二次创伤与痛苦,增加患者的住院时间与经济负担〔6〕。研究表明,神经外科手术患者术后颅内感染发生差异较大,其发生率为1.53%~27.59%〔7〕。本研究通过对187例经鼻蝶入路垂体瘤切除患者术后住院期间发生颅内感染情况的随访调查,结果显示:经鼻蝶入路垂体瘤切除患者术后1~3 d发生颅内感染为6例(3.21%),术后4~7 d为7例(3.74%),术后1 w至出院为5例(2.64%),经鼻蝶入路垂体瘤切除患者术后住院期间发生颅内感染总例数为18例(9.63%),此结果与既往研究结果相符〔8〕。分析其原因可能为患者的合并疾病、手术医师水平、社会因素、诊断标准等均可能导致感染发生率存在相对的差异〔9〕。研究认为,颅内感染病原菌具有发病快、病情危急、感染难以控制等特点,控制不佳可致死亡,其中鲍曼不动杆菌颅内感染患者的死亡率高达27%~70%〔10〕。因此及时了解经鼻蝶入路垂体瘤切除患者术后发生颅内感染的相关危险因素并对患者实施针对性预防措施,对提高患者术后康复结局具有重要意义〔11〕。
大量研究表明,术后发生颅内感染影响因素可达几十种之多,主要包括性别、年龄、脑脊液漏、糖尿病、肺部感染、术前抗菌药物、手术时间及术后留置导管等多重因素共同影响〔12〕。本研究多因素回归分析结果显示,手术时间、术中脑脊液漏、留置引流管均为经鼻蝶入路垂体瘤切除患者术后发生颅内感染的危险因素,此结果与既往文献研究结果相符〔13〕。本研究结果显示,手术时间是鼻蝶入路垂体瘤切除术患者术后发生颅内感染的高危因素,单因素结果显示,手术时间<4 h的患者颅内感染发生率显著低于手术时间≥4 h的患者。分析原因可能为手术时间越长,术野暴露时间越长,导致其与手术医师手接触、各种器械物品接触感染、空气交叉感染等因素导致患者的术后颅内感染概率增加〔14〕。所以,应加强医护人员手术操作管理,要求医护人员熟练掌握手术操作过程,手术严格遵守消毒隔离、无菌操作制度,医护人员与器械严格进行术前无菌消毒与处理,要求无菌洗手、佩戴无菌口罩与手套等,确保手术高效安全实施〔15〕。
本研究结果显示,脑脊液漏是经鼻蝶入路垂体瘤切除患者术后发生颅内感染的高危因素,单因素结果显示,有脑脊液漏的患者的颅内感染发生率显著高于术中无脑脊液漏的患者。分析原因可能为术中不慎损伤闹蛛网膜且漏口修补不佳或未发现;术后打喷嚏、咳嗽、用力排便等是颅内压增高引发脑脊液,同时脑脊液培养病原菌阳性率相对较高,脑脊液处理措施不当或患者自身免疫力导致病原菌沿漏口感染颅内,进而患者术后颅内感染的风险〔16〕。本研究认为,应对手术室医护人员进行手术操作培训、模拟演练,促使其熟练掌握各操作相关解剖结构,分析肿瘤大小与疾病周围组织的干扰程度,告知患者术后脑脊液漏预防注意事项,手术实施中注意肿瘤精准定位与刮除适度,密切监视手术中脑脊液漏发生情况,若发生脑脊液漏立即给予填充物措施重建鞍底硬膜的完整性,术后给予全面护理与抗生素控制脑脊液引发颅内感染的风险〔17〕。
本研究结果显示,留置引流管为经鼻蝶入路垂体瘤切除患者术后发生颅内感染的高危因素,单因素结果显示,留置引流管的患者术后颅内感染发生率显著高于无引流管患者。分析原因可能为该手术通常需采用腰大池引流用于脑脊液漏、蛛网膜下腔出血、脑积水等异常情况观察与处理中,而腰大池引流的穿刺与置管可能会引发神经根损伤,医源性病原菌侵入感染风险,蛛网膜下腔与外界形成通道,病原菌利用通道逆行性增加颅内感染风险,同时过度引流可诱发颅内血肿、低颅压、气颅,再次增加颅内感染风险〔18〕。本研究认为,置管引流操作中要求护士严格实施穿刺、置管、引流等一系列无菌操作,定期进行引流管消毒,避免医源性病菌侵入感染。控制引流量在300 ml/d 左右,置管期间床头抬高,避免引流液逆性入脑引起感染,尽早拔除引流管〔19〕。
综上所述,手术时间、脑脊液漏、留置引流管均为经鼻蝶入路垂体瘤切除患者术后发生颅内感染的高危因素。因此,临床应加强术后颅内感染发生率控制管理,对相关危险因素进行早期筛查与分析,实施进行针对性的预防对策,达到降低患者术后颅内感染发生率目的。
利益冲突所有作者均声明不存在利益冲突



